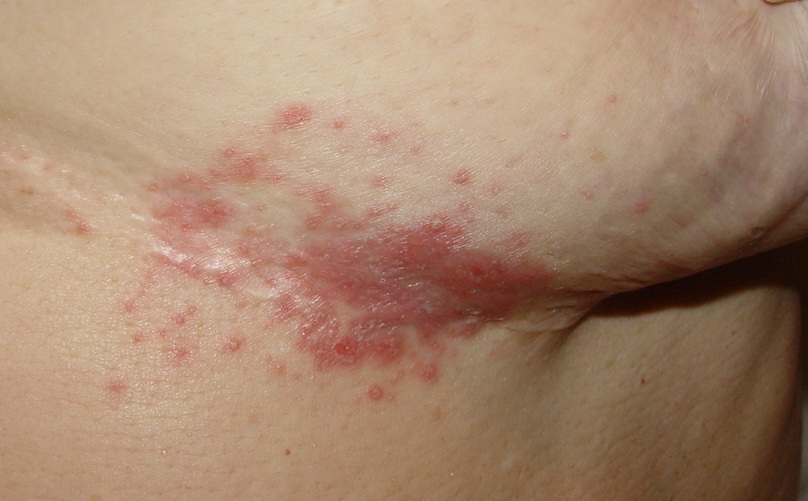
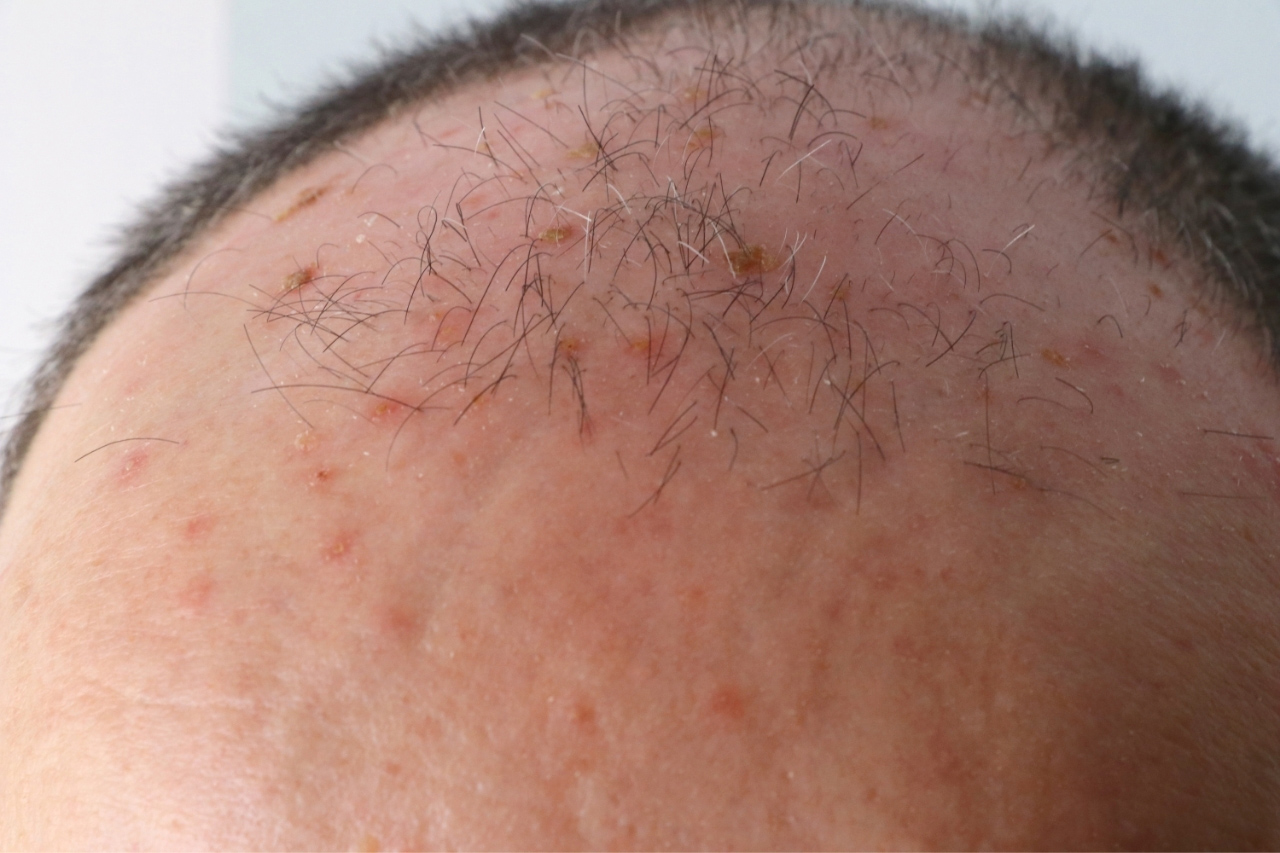
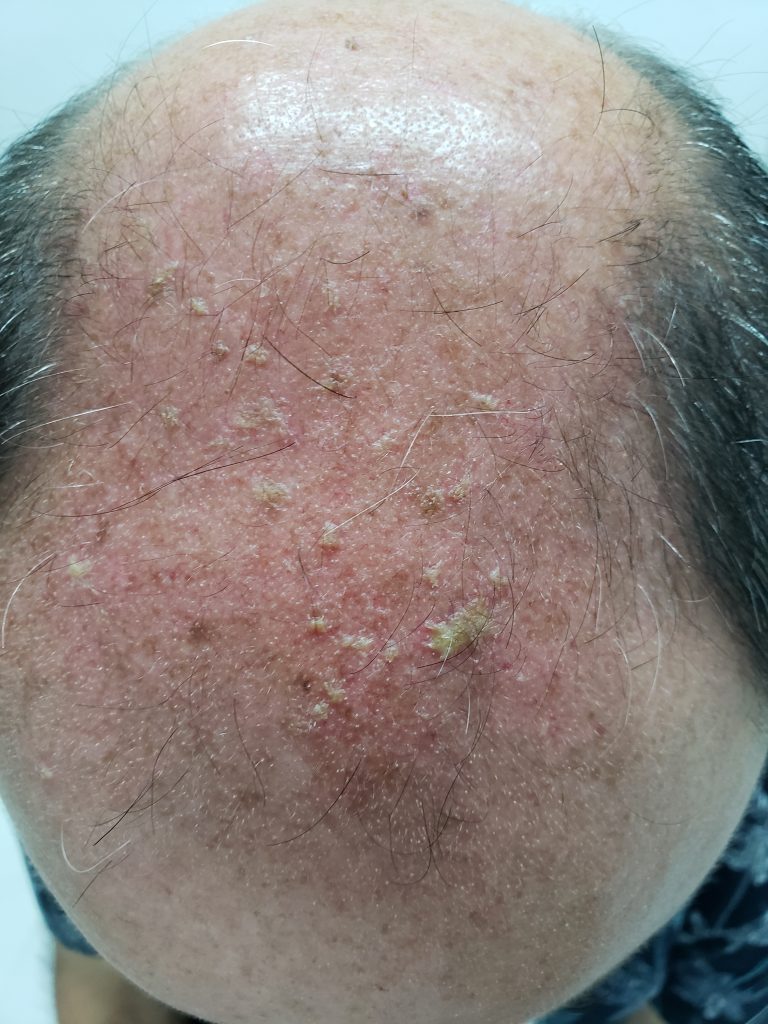
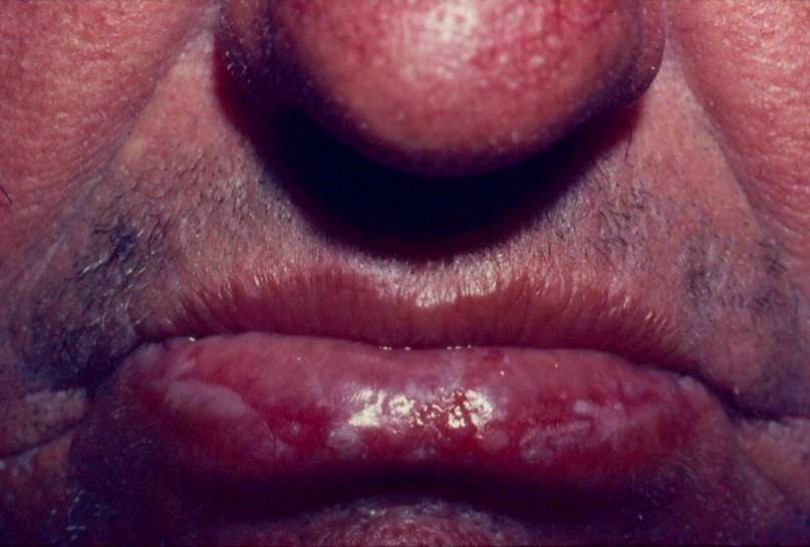
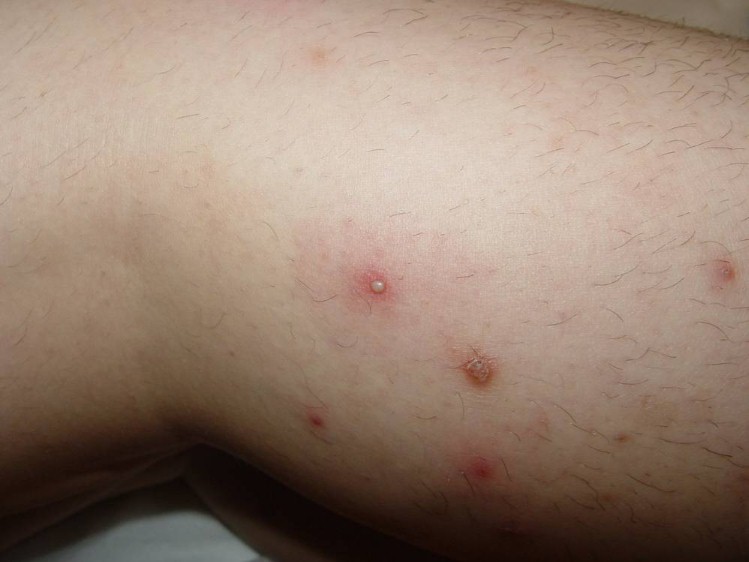
Foliculite infecciosa: o que é, quais são os sintomas e como tratar?
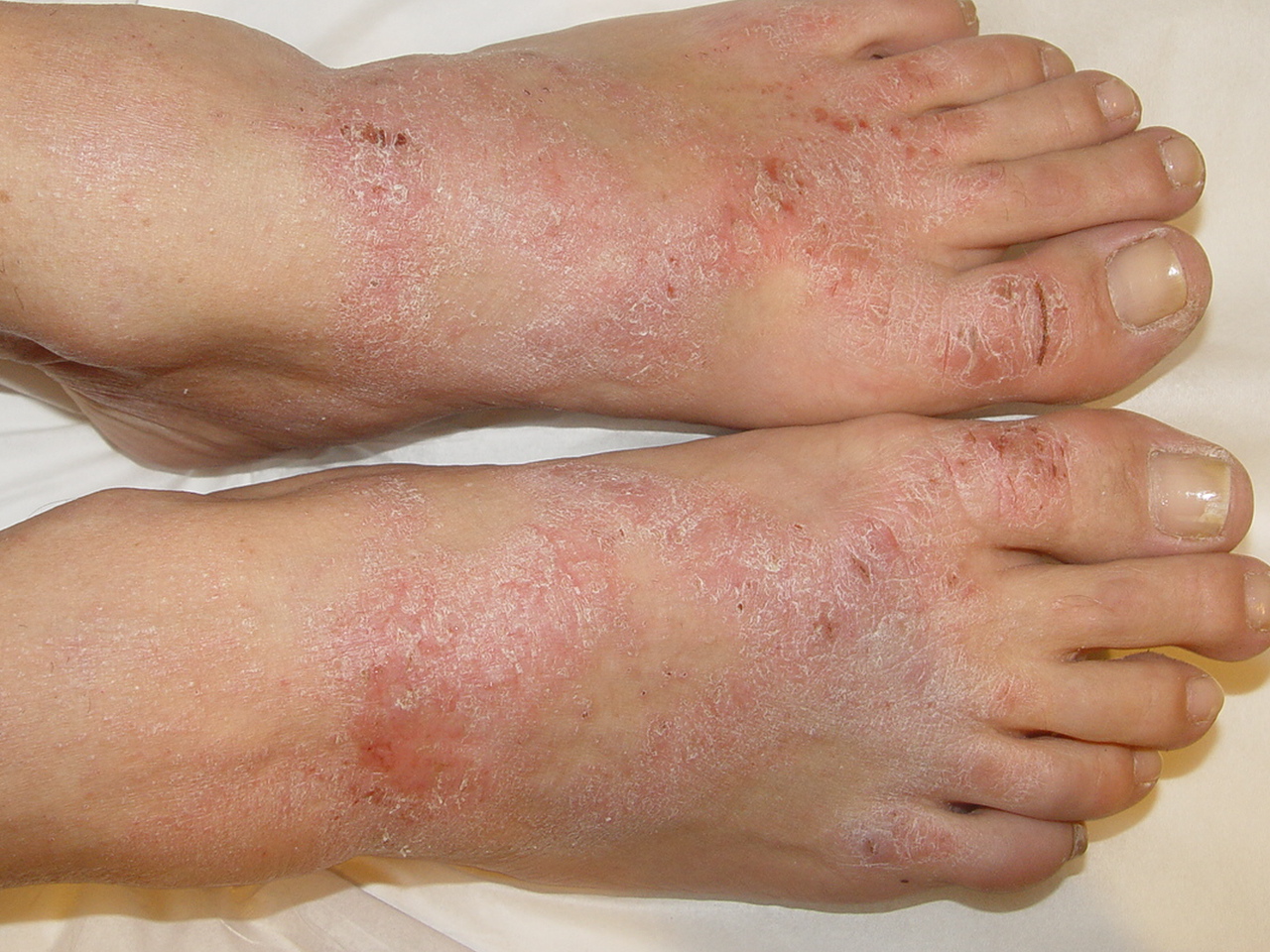
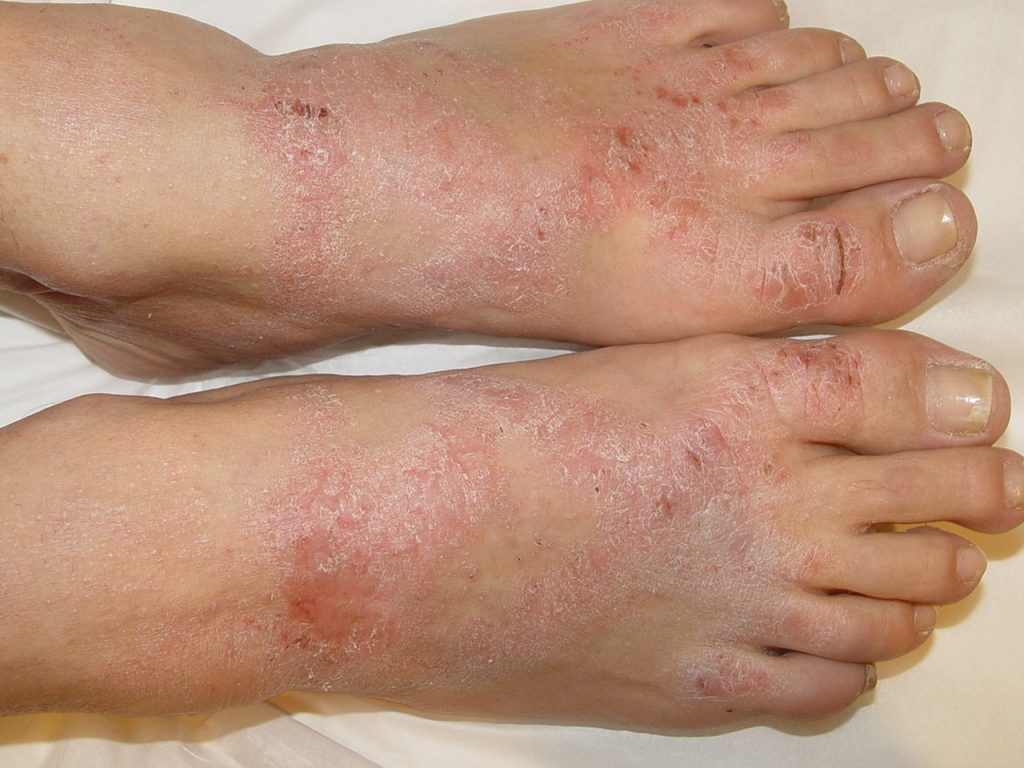
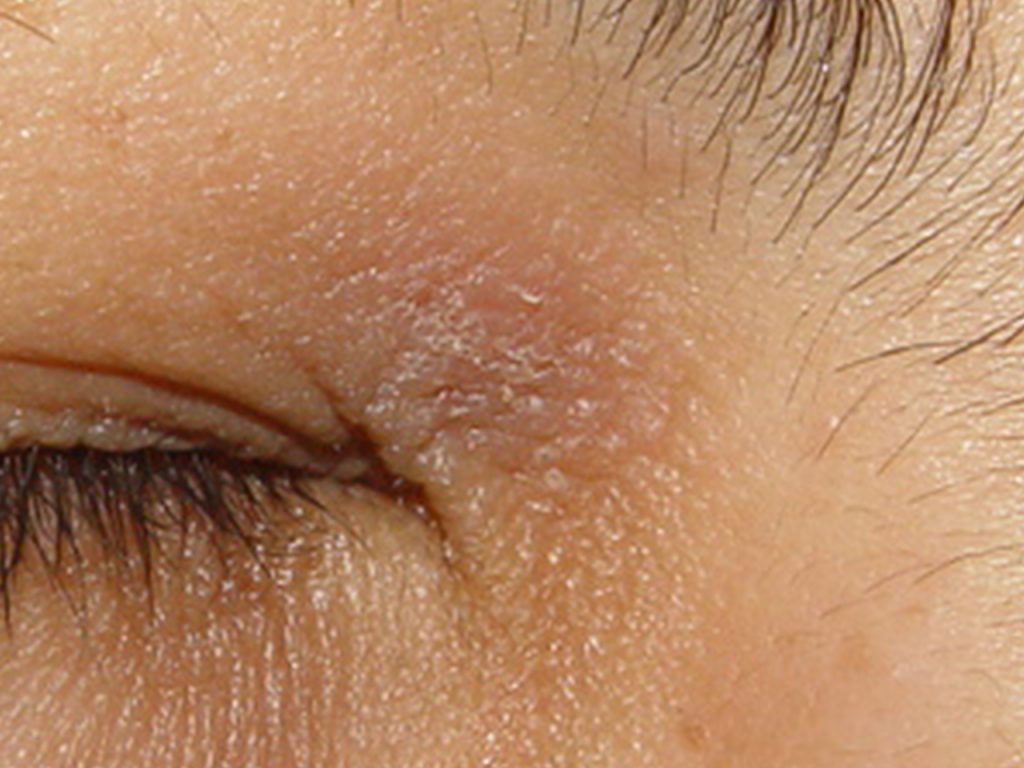
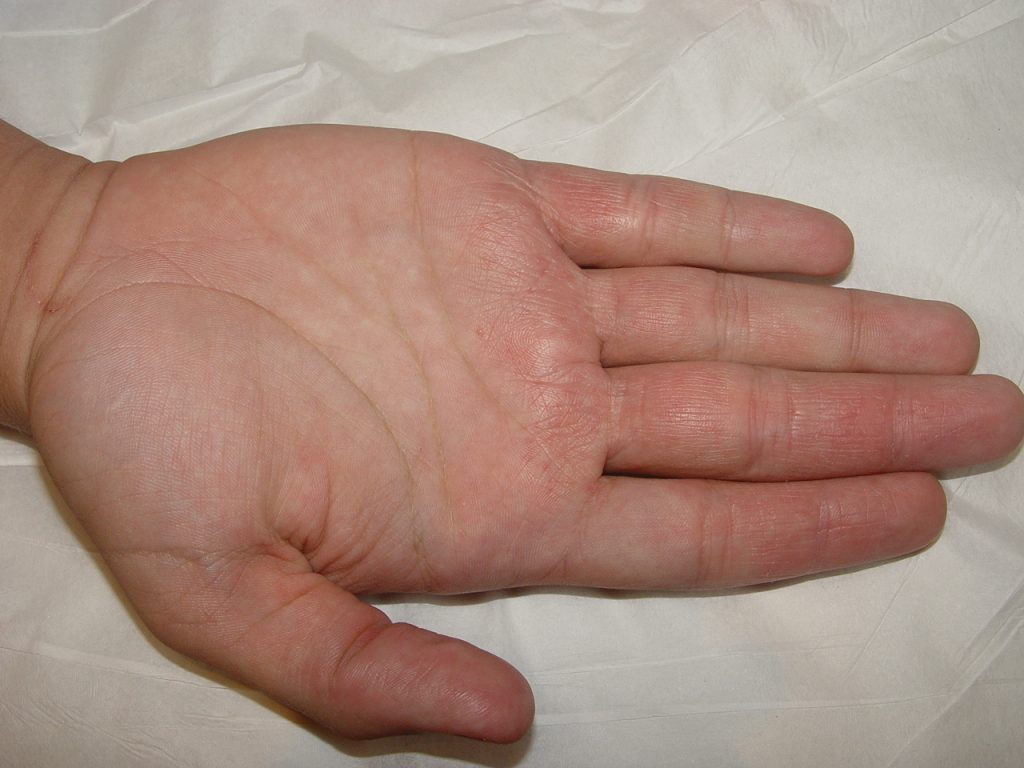
A foliculite infecciosa é consequência da inflamação da parte superficial e até a profunda do folículo piloso (pelo).
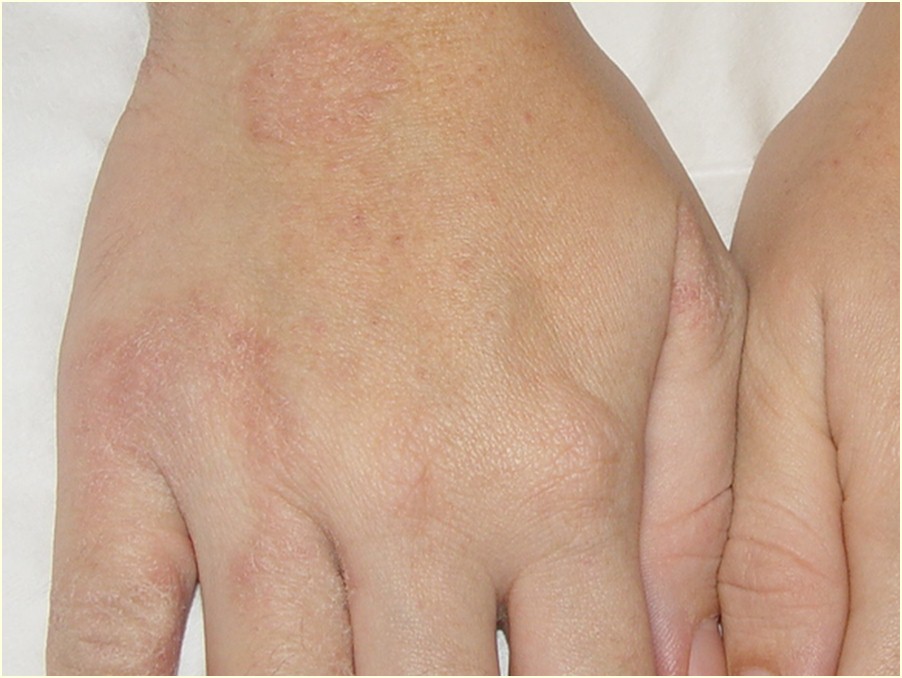
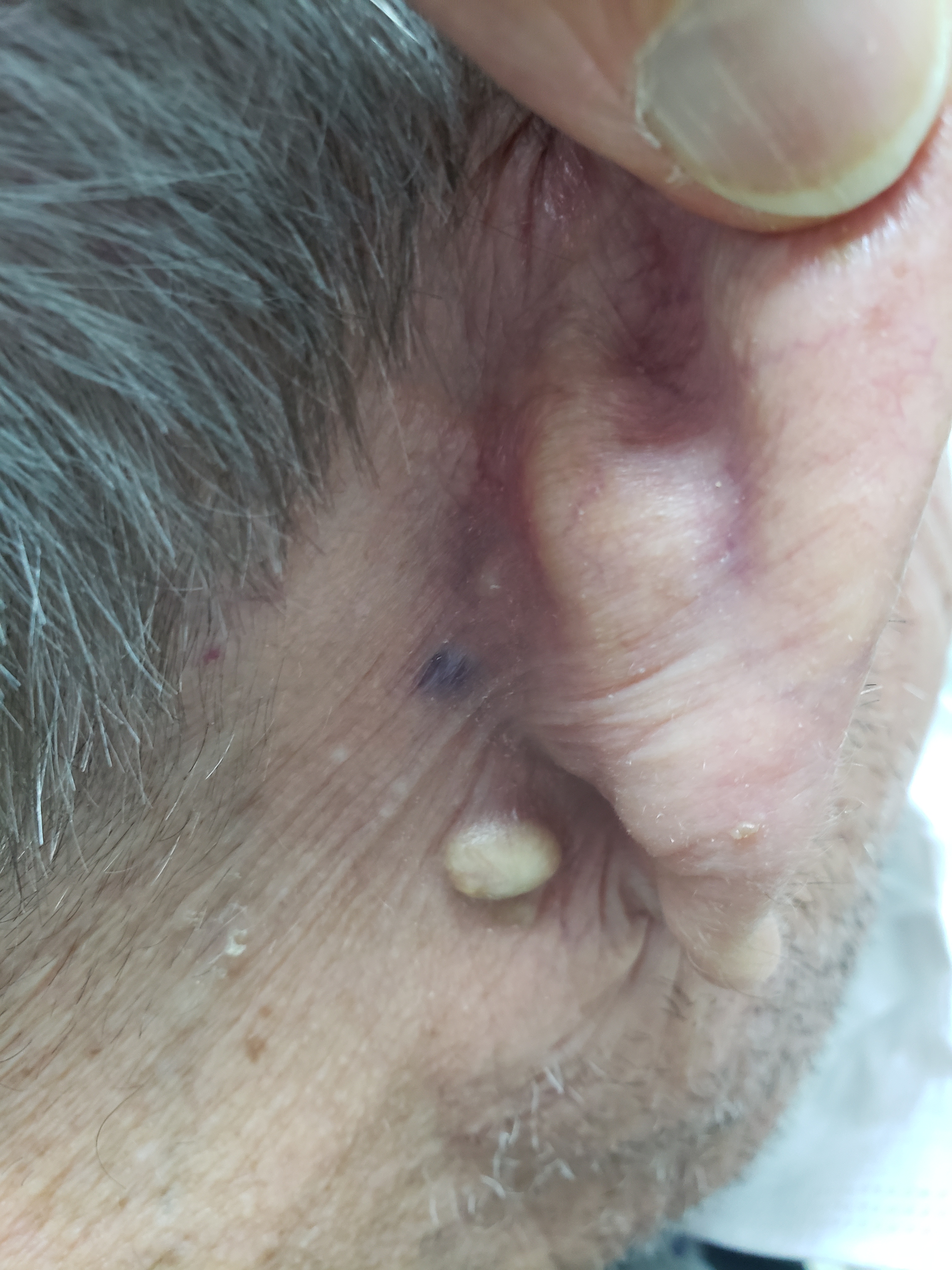
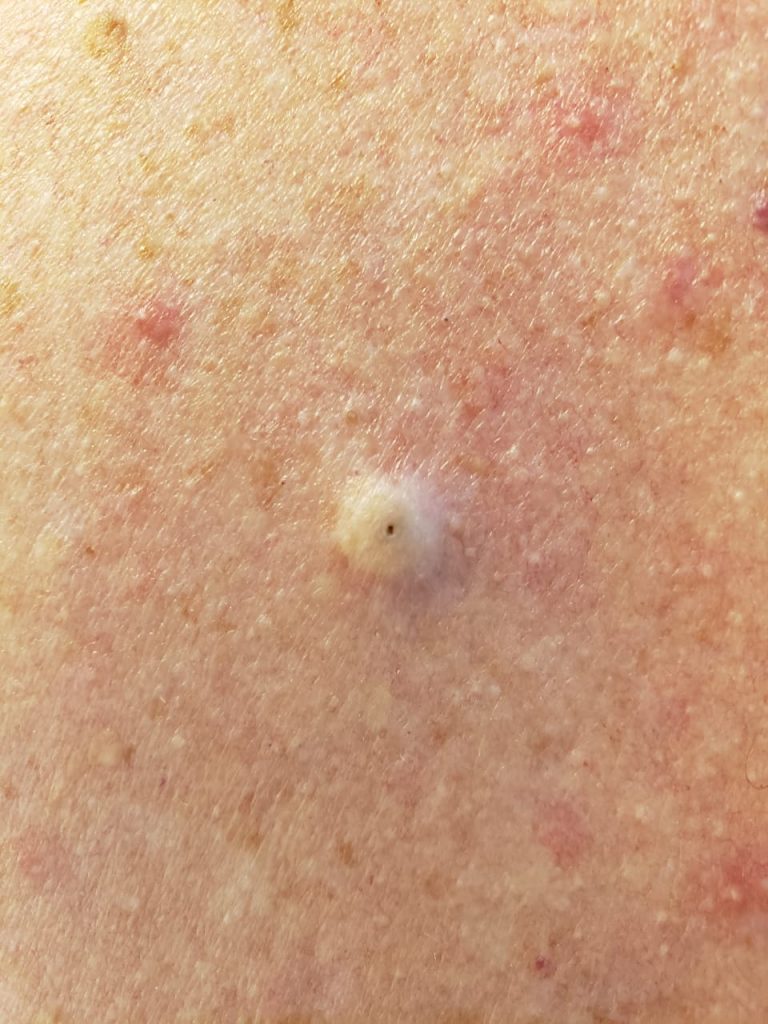
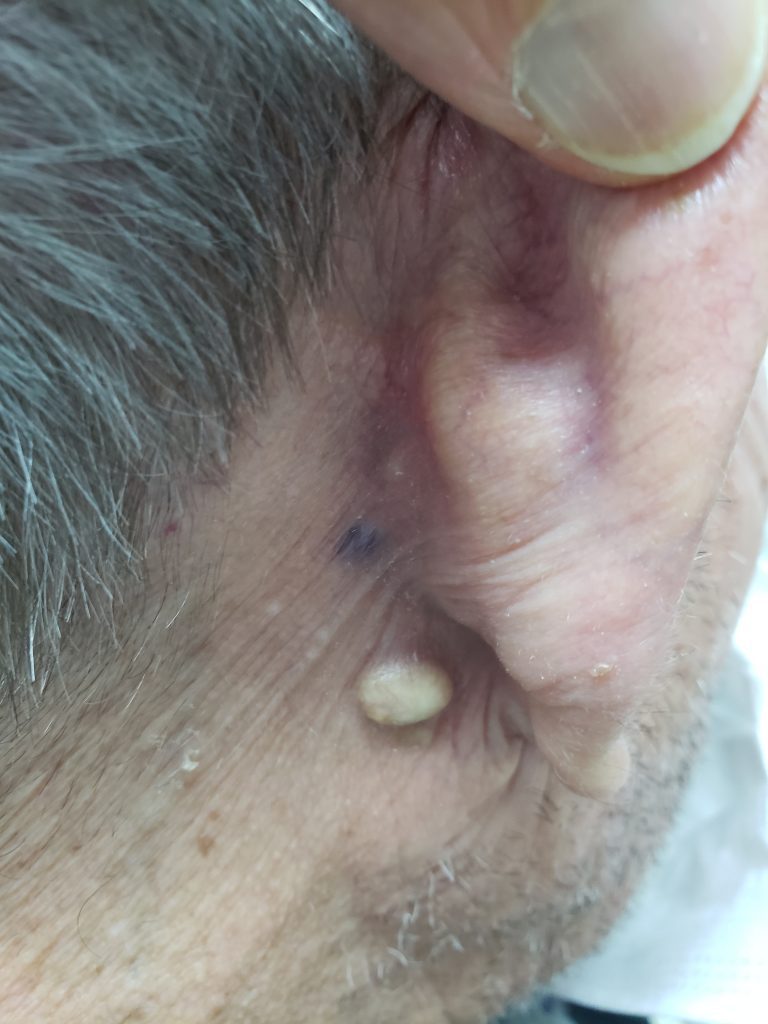
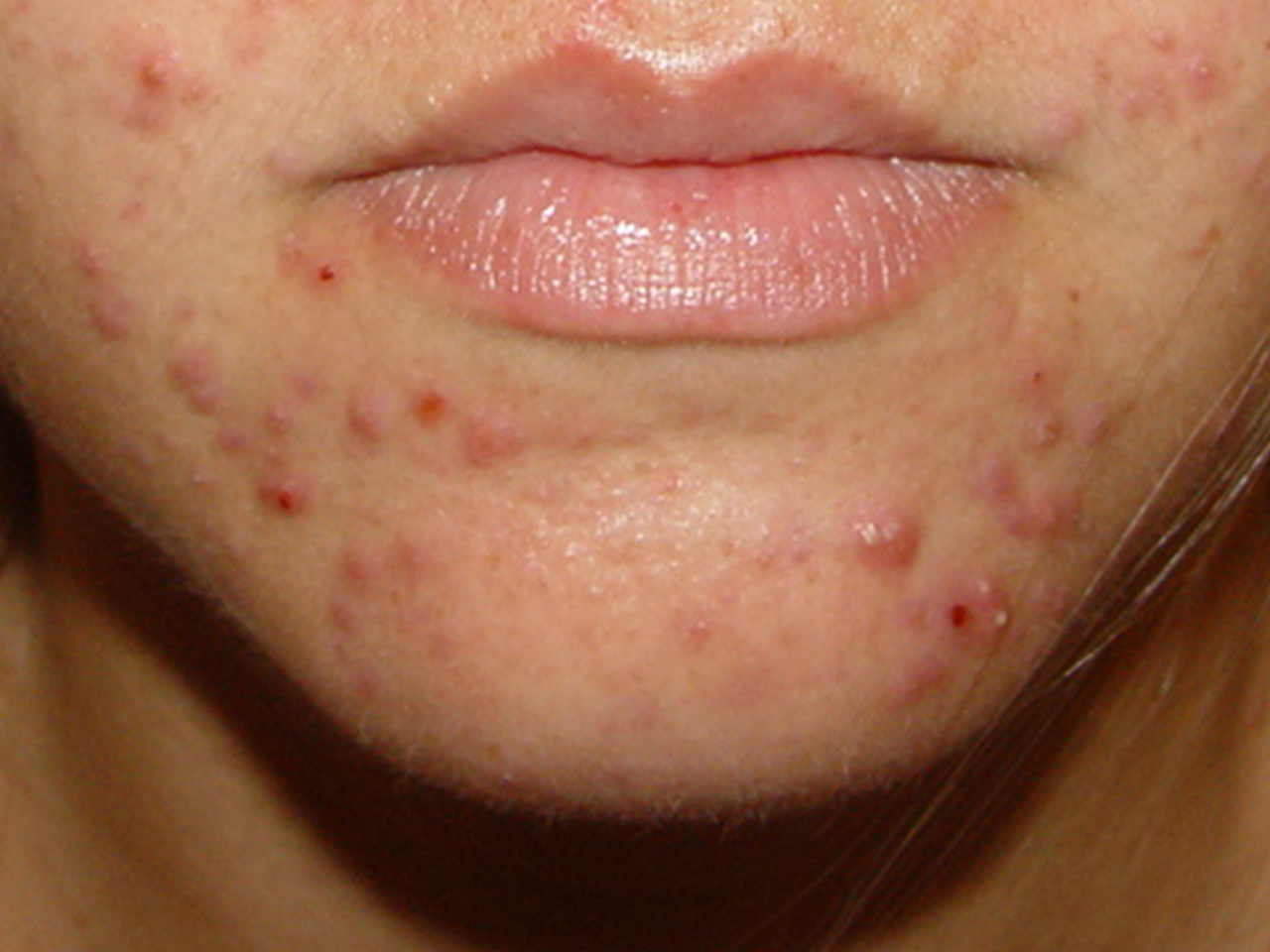
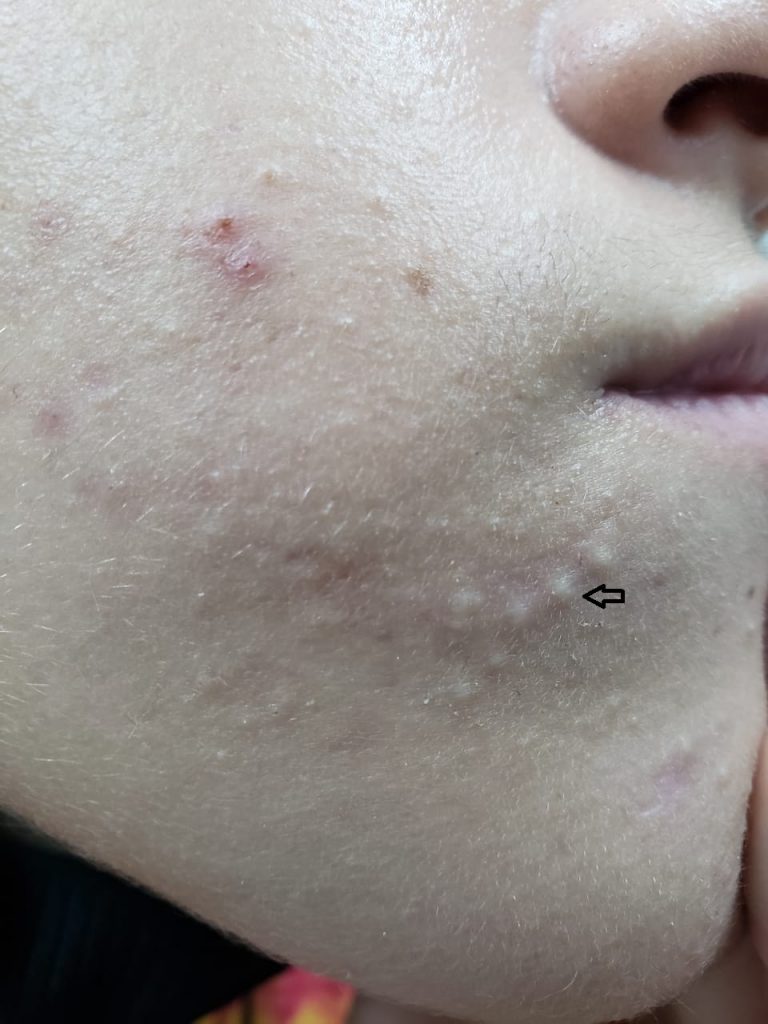
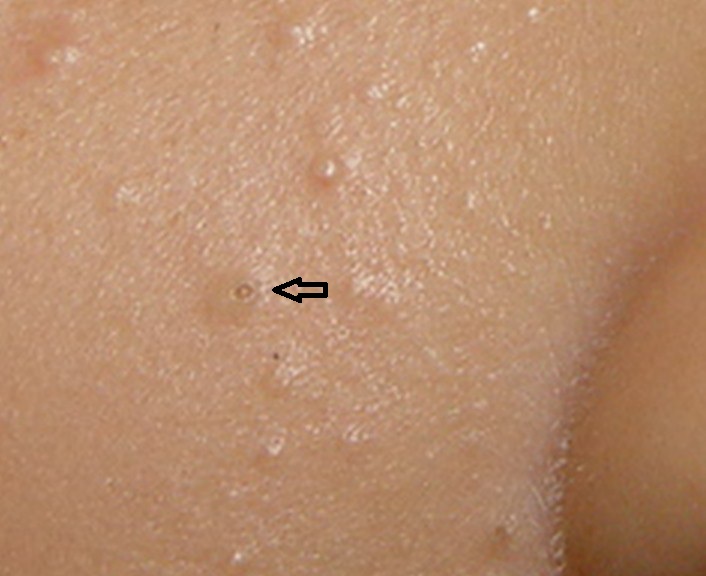
Quando ela é superficial se manifesta por pústulas (bolhinhas de pus) e pápulas eritematosas (carocinhos) no interior do pelo. Os nódulos são uma característica da inflamação que atinge a parte profunda.
A foliculite infecciosa é causada, na maioria dos casos, por bactérias, mas outros microorganismos também são responsáveis como fungos, vírus e parasitas.
Continue lendo e saiba mais sobre essa doença!
Foliculite infecciosa bacteriana
Como já mencionado, a infecção bacteriana é a causa mais comum de foliculite infecciosa. As bactérias mais responsáveis são o Staphylococcus aureus e as bactérias gram-negativas:
Staphylococcus aureus
É uma bactéria gram-positiva. É a causa mais frequente da foliculite bacteriana, também conhecida como impetigo de Bockhart.
Foliculite gram-negativa
Pseudomonas aeruginosa é uma bactéria gram-negativa e causadora de infecção no pelo em consequência do contato com a água contaminada por essa bactéria em banheira de hidromassagem e piscina
É consequência de concentração abaixo do recomendado de cloro nesses ambientes.
Outros organismos responsáveis pela foliculite gram-negativa incluem as espécies Klebsiella, Enterobacter e Proteus em consequência do uso prolongado da tetraciclina no tratamento da acne juvenil.
Fatores predisponentes da foliculite infecciosa
Confira quais são os fatores que podem aumentar o risco de foliculite:
- Reservatório natural dentro do nariz e que ocorre em um terço da população
- Oclusão de folículos pilosos por roupa apertada
- Hiperidrose (excesso de sudorese)
- Doenças que cursam com coceira, como dermatite atópica e escabiose pelo atrito na pele
- Aplicação prolongada de corticosteróide na pele
- Antibioticoterapia de forma prolongada por via oral para acne
- Ato de barbear contrário à direção do crescimento do pelo
- Exposição às banheiras de hidromassagem ou piscinas aquecidas
Manifestações clínicas
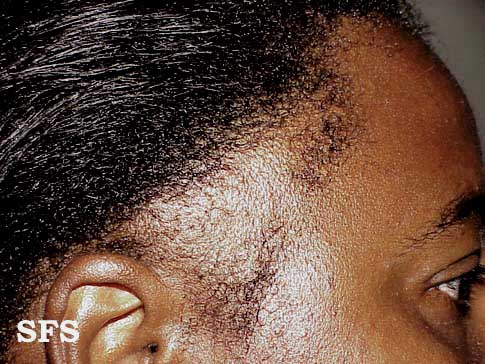
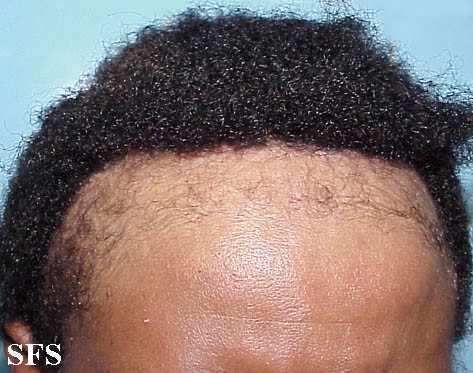
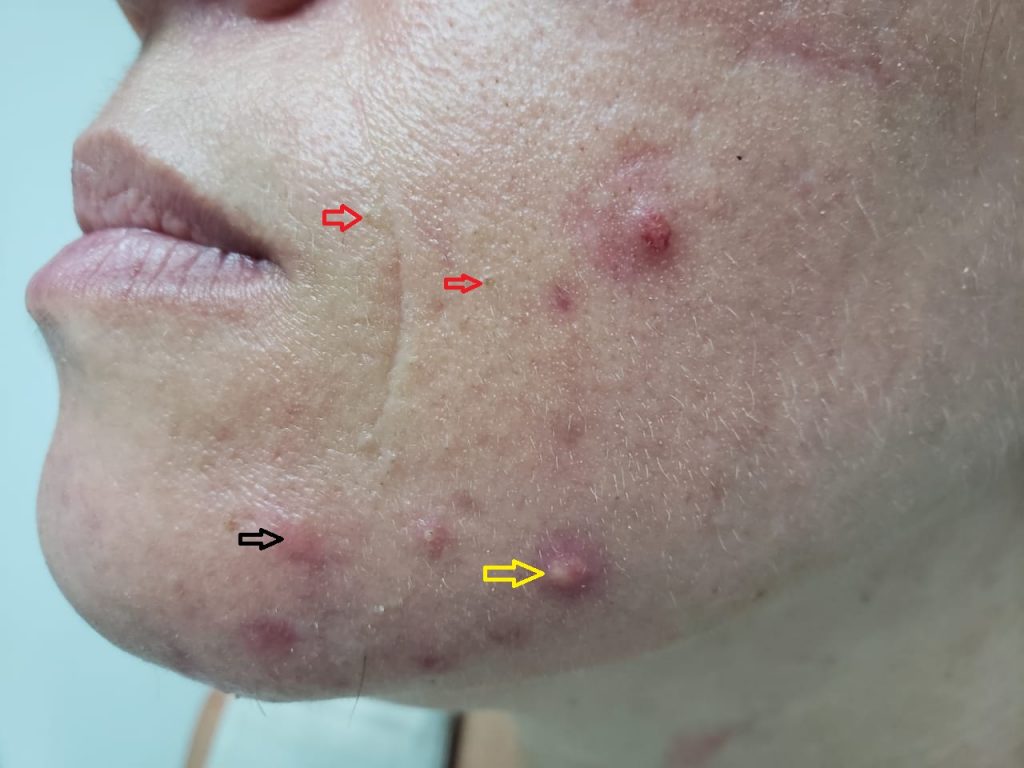
A foliculite infecciosa bacteriana, quando atinge apenas a parte superficial do pelo, se manifesta por pústulas (acúmulo de pus) ou pápulas (carocinhos) avermelhadas, tendo no centro o pelo, associado à dor à palpação, especialmente no nariz.
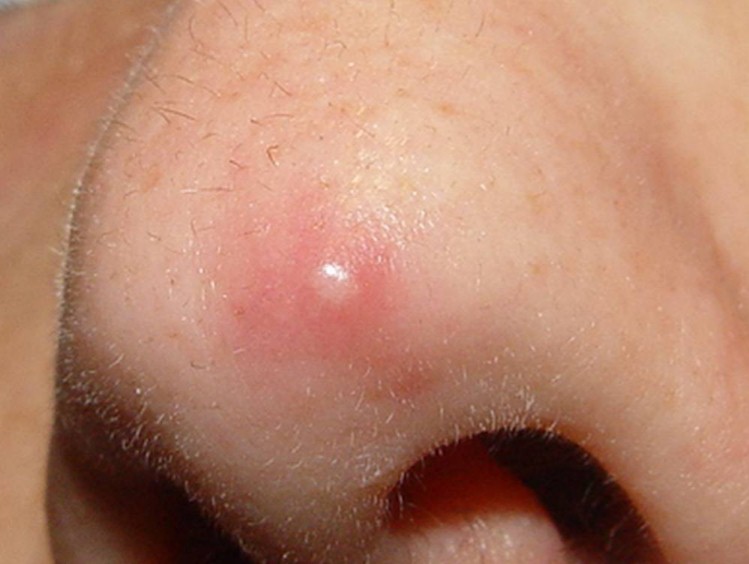
A foliculite é mais comum no couro cabeludo e no rosto. Outros locais frequentes são o tórax, nádegas e pernas, bem como as axilas, em bebês e crianças. As mulheres são mais suceptíveis à foliculite pelo hábito da tricotomia (remoção dos pelos), porém, ultimamente, os homens também têm tido mais foliculite por esse hábito também ter sido incorporado a eles.

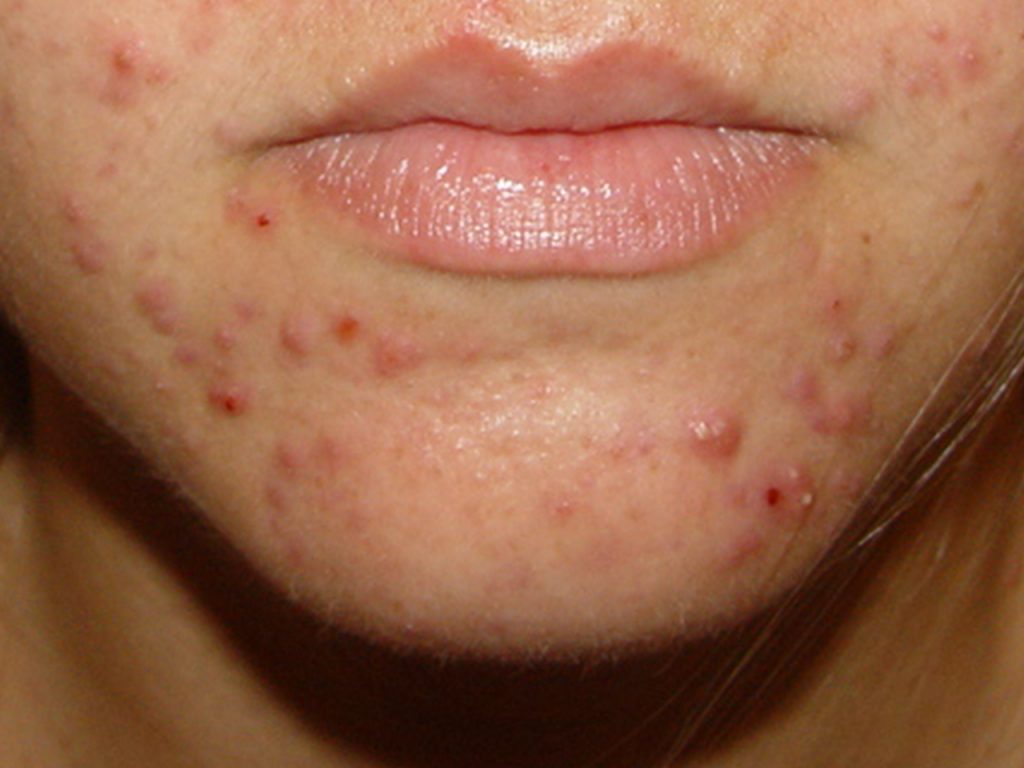
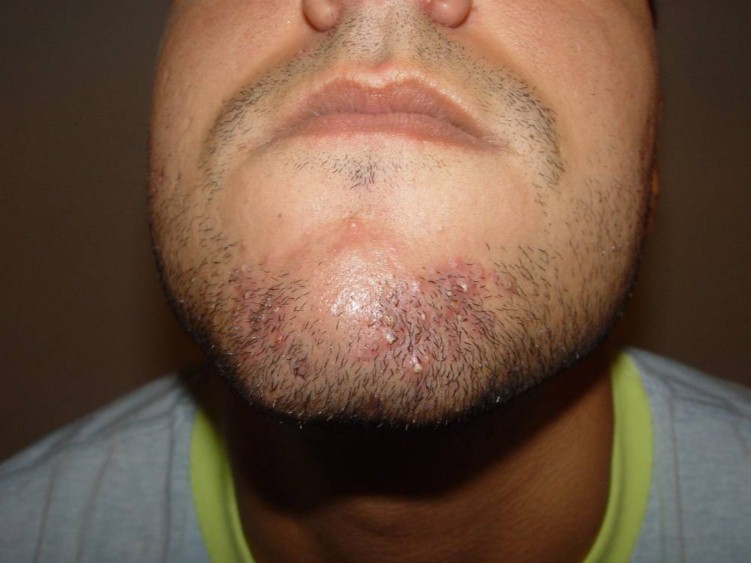
A foliculite da barba, tendo como sinônimo sicose da barba, atinge a profundidade do pelo, no rosto e na nuca, causada, frequentemente, pelo S. aureus.
Manifesta-se, por pústulas dolorosas sobre placa elevada, avermelhada, envolvendo múltiplos folículos pilosos, agravado e mantido pelo ato de barbear.
A foliculite induzida por Pseudomona aeruginosa se apresenta com manchas avermelhadas, pápulas ou pústulas. A erupção aparece 8 a 48 horas após a exposição e ocorre principalmente no tronco e nádegas, correspondente ao contato com a água contaminada.
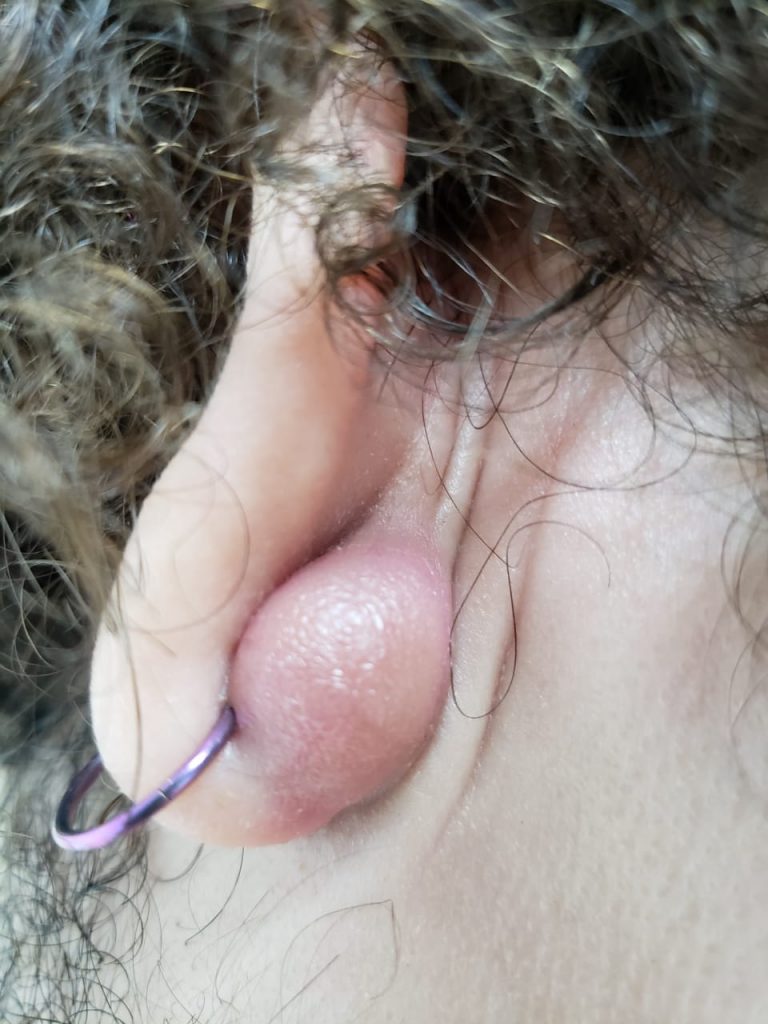
A infecção profunda do folículo piloso pode levar ainda ao desenvolvimento do furúnculo, manifestado por nódulo (caroço) avermelhado e quente, frequente em áreas de atrito como nádegas e axilas, a partir de foliculite ou já como tal, associado a dor intensa.
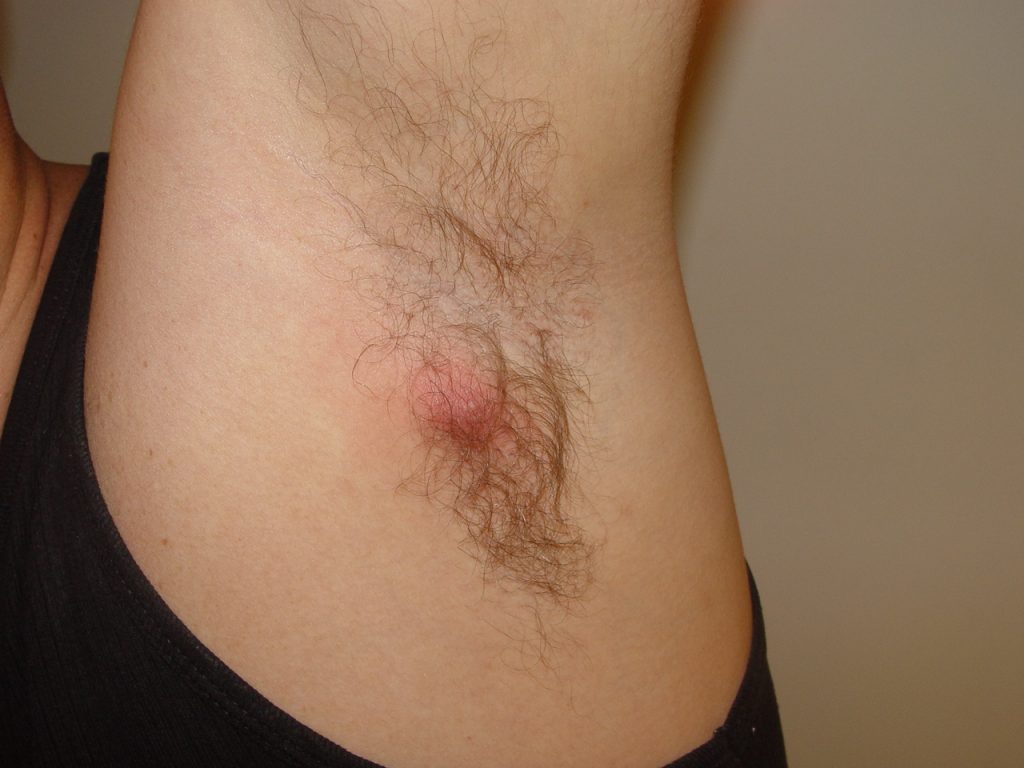
Ao contrário da foliculite, deixa cicatriz.
Uma variedade de furúnculo é a furunculose que se manifesta pelo surgimento de vários furúnculos simultaneamente, distribuídos amplamente em uma região do corpo.
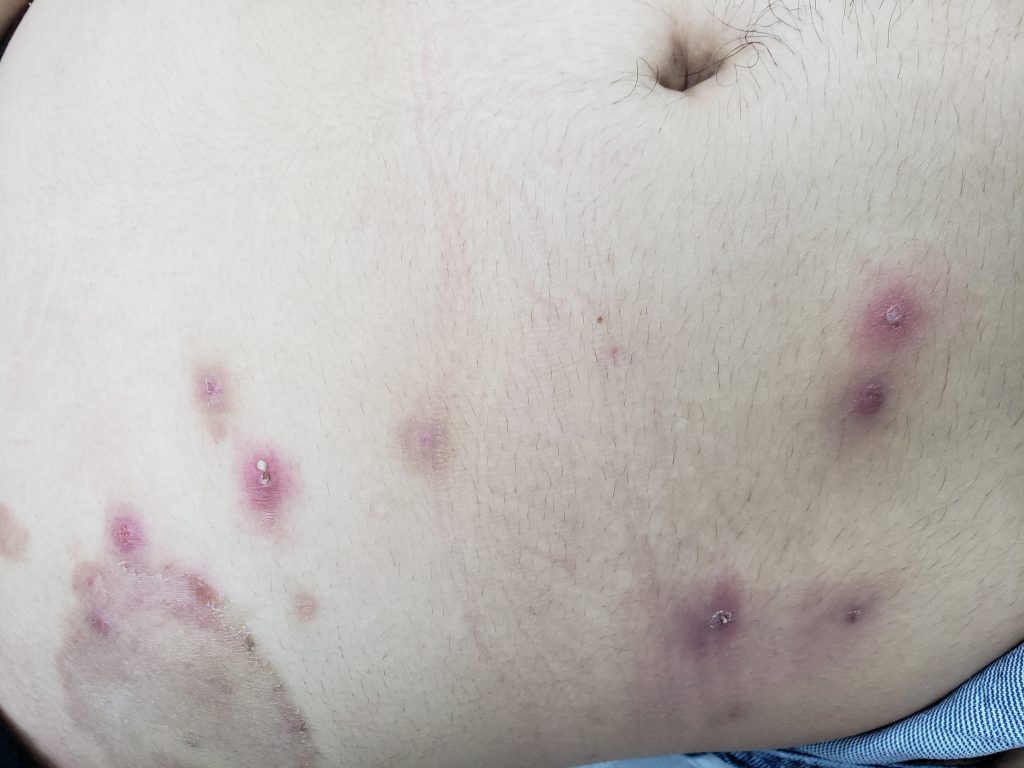
Furúnculos múltiplos e agrupados podem coalescer para formar o antraz. Na maioria desses casos, o S. aureus é a causa.
Diagnóstico da foliculite infecciosa
A foliculite infecciosa bacteriana geralmente é diagnosticada por meio da história do paciente e do exame da pele. O diagnóstico deve ser suspeito em pacientes com pápulas ou pústulas no pelo.
Pacientes imunossuprimidos podem ter um risco aumentado de foliculite fúngica ou viral, garantindo maior presença desses distúrbios no diagnóstico diferencial de foliculite bacteriana.
O reconhecimento da distribuição da foliculite também pode ser útil.
A foliculite limitada ao couro cabeludo e/ou face geralmente é secundária a S. aureus. A foliculite por Pseudomonas geralmente ocorre em áreas da pele expostas à água contaminada, como já mencionado
Exames de laboratório são reservados principalmente para pacientes com diagnóstico duvidoso ou doença resistente ao tratamento.
Uma coloração de Gram e a cultura do conteúdo de uma pústula podem confirmar a presença de infecção e identificar o organismo causador
Tratamento da foliculite infecciosa
A etiologia da foliculite influencia a escolha do antibiótico. Por isso, é imprescindível consultar um médico especializado para fazer o tratamento correto.
Como a foliculite por S. aureus é a forma mais comum de foliculite bacteriana, os pacientes geralmente são tratados para essa infecção, desde que a história e o exame físico não sugiram outro tipo de foliculite. Uma avaliação para confirmar o diagnóstico é prudente quando os pacientes não respondem ao tratamento.
No caso de foliculite infecciosa estafilocócica, o tratamento nem sempre é necessário quando existem poucas lesões já que, geralmente, desaparecem espontaneamente.
Os pacientes com numerosas pápulas e pústulas ou com comprometimento de mais de uma área corporal são bons candidatos para serem tratados. A foliculite que não desaparece espontaneamente após espera de várias semanas também deve ser tratada.
A antibioticoterapia tópica é suficiente para muitos casos de foliculite infecciosa bacteriana. Os antibióticos de primeira linha preferidos são a mupirocina, a clindamicina e a retapamulina.
O ácido fusídico (creme) é uma opção adicional de tratamento de primeira linha, porém, tem sido observado uma resistência crescente do S. aureus ao ácido fusídico e também à eritromicina.
Os antibióticos por via oral são indicados para pacientes com:
- Envolvimento cutâneo extenso
- Foliculite estafilocócica recidivante ou refratária após terapia tópica
- Foliculite profunda como a da barba
Um curso de 7 a 10 dias é geralmente suficiente. Devido à alta frequência de resistência à penicilina, outros antibióticos como a dicloxacilina e a cefalexina são tratamentos por via oral de primeira escolha.
A foliculite estafilocócica, particularmente no couro cabeludo ou no tronco, às vezes é persistente ou recorrente, apesar do tratamento. Não existe um consenso sobre a melhor abordagem para a foliculite estafilocócica refratária.
Nessa situação, os pacientes recebem frequentemente cursos prolongados de antibióticos orais de até três meses.
A foliculite relacionada à Pseudomonas é frequentemente autolimitada e desaparece em 7 a 10 dias com apenas uma boa higiene da pele. Evitar a água contaminada e realizar a cloração adequada de piscinas e banheiras de hidromassagem é preventivo.
Ciprofloxacina por via oral pode ser usada em casos graves ou em pacientes com a imunidade baixa.
Vale ressaltar que automedicação não é indicada e pode ter um efeito negativo no paciente.
Prevenção da foliculite infecciosa
A melhor abordagem para a prevenção de recidiva não foi definida. Evitar fatores predisponentes para foliculite, como o uso de roupas apertadas e excesso de sudorese, podem ser úteis.
Um regime de descolonização, como um curso de cinco dias de mupirocina dentro do nariz e lavagens diárias do corpo com clorexidina, além da descontaminação diária de itens pessoais, como toalhas e roupas, são indicados para pacientes com foliculite recorrente.
Se você está com sintomas de foliculite infecciosa, marque uma consulta conosco para iniciar o melhor tratamento para o seu caso. Somos uma clínica especializada em dermatologia.