Saiba mais sobre a acne da mulher adulta
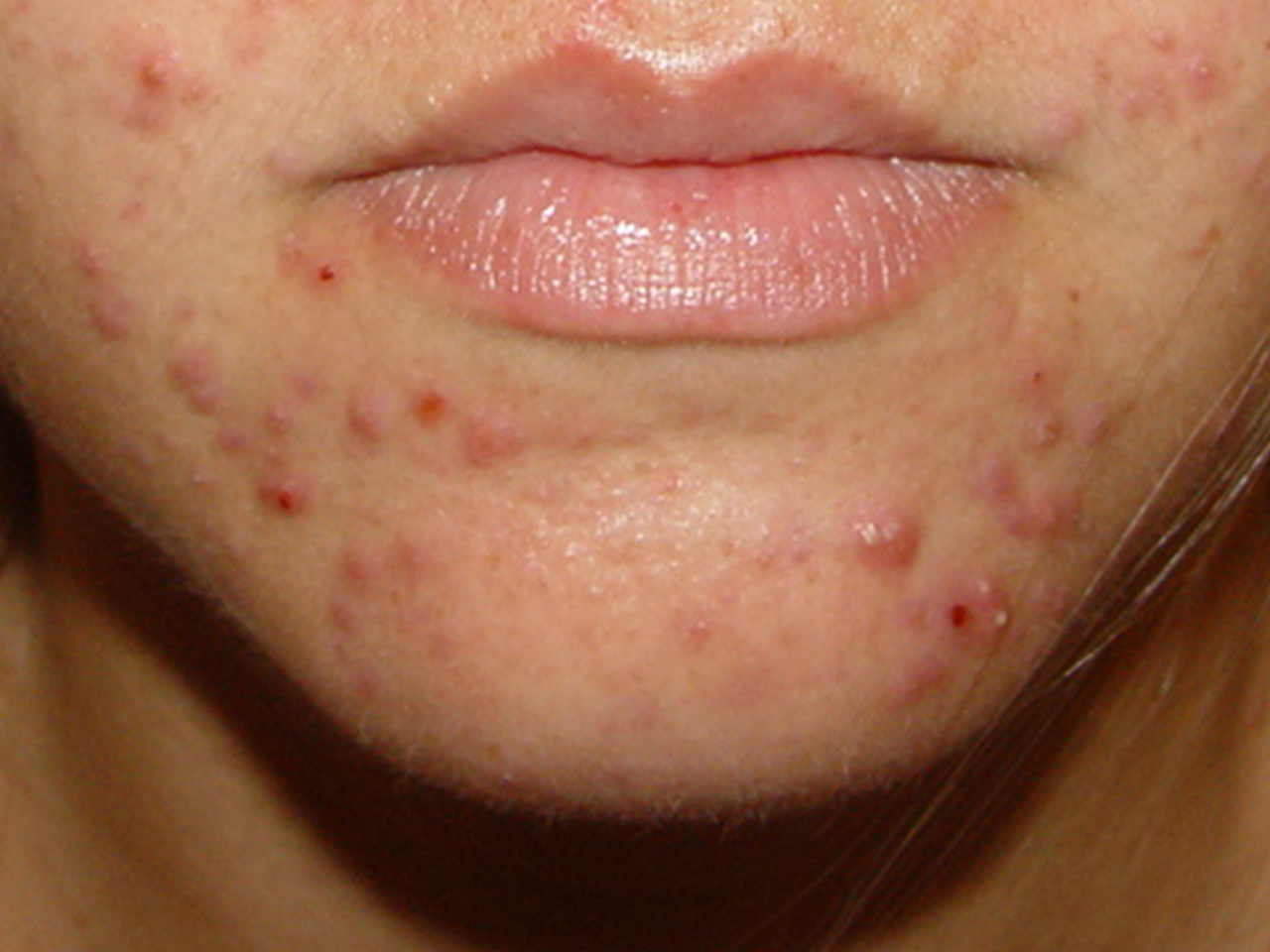
A acne da mulher adulta é caracterizada por lesões características de comedões (cravos) e lesões inflamatórias(espinhas) no rosto, pescoço, ombros e tórax. Essa condição também é frequente a partir dos 25 anos.
No entanto, a acne tem alta incidência na adolescência, o que gera percepção equivocada de que ela se limita a essa faixa etária. Porém, é muito comum permanecer e, menos comum, surgir a partir dos 25 anos de idade.
Existe um predomínio de 75% dos casos nas mulheres, provavelmente por maior preocupação delas em tratar a acne.
A acne predomina nas mulheres a partir de 16 anos e se mantém em 50% delas entre os 20 e 30 anos. Ainda permanece entre os trinta e quarenta anos em 25% e, em mais de 10%, nas mulheres na década dos 40 anos. Já na sexta década, atinge menos de 5% delas.
Existe uma discreta prevalência de acne da mulher adulta em negras ou de origem hispânica. Continue lendo o post e saiba mais sobre essa condição.
O que causa a acne da mulher adulta?
Os 4 fatores que contribuem na etiologia da acne da mulher adulta são:
Queratinização anormal do folículo pilossebáceo
As células que revestem o pelo têm uma adesão maior entre elas e, consequentemente, há a diminuição da renovação das células no processo de eliminação delas.
Isso contribui para a diminuição do diâmetro do orifício do pelo e consequente dificuldade na eliminação do sebo. Isso gera o aparecimento do comedão (cravo) e que representa a primeira manifestação da acne da mulher adulta.
O sebo é a gordura produzida pela glândula sebácea que está localizada na parte inferior do pelo.
Aumento da produção do sebo
A queratinização folicular anormal associada à maior produção de sebo contribuem para a formação do comedão (cravo).
Bactéria Cutibacterium acnes
A bactéria Cutibacterium acnes coloniza o pelo e é responsável pela geração do quarto fator seu processo inflamatório em consequência da ruptura do comedão, gerando a pápula (espinha).
Inflamação
A resposta imunológica do organismo contra a bactéria gera inflamação dos cravos com o surgimento da pápula(espinha) e pústula (bolhinha de pus). A consequente ruptura do pelo elimina bactérias, o sebo e a queratina do seu conteúdo no tecido ao redor, agravando o processo inflamatório
Outros fatores
Os andrógenos,gerados pelo organismo ou de origem externa, contribuem para a formação do comedão Também agem na formação do cravo os seguintes fatores:
- O ciclo menstrual
- O fumo
- Uso de produtos cosméticos de consistência oleosa
Os hormônios andrógenos estimulam a hipertrofia da glândula sebácea e consequente maior produção do sebo. A influência androgênica é comprovada pela ação de medicamentos que combatem esse hormônio e, consequentemente, melhoram a acne.
Níveis elevados dos andrógenos ocorrem, principalmente, na síndrome do ovário policístico, e menos frequentemente em tumores do ovário e da glândula suprarrenal, origem dos hormônios, normalmente.
A administração de testosterona e esteroides anabolizantes, administrada nas academias de ginástica, além de anticonceptivos hormonais (pílula) contendo apenas progesterona (pílula sem estrógeno que tem ação anti andrógeno) também contribuem para o agravamento da acne da mulher adulta.
Mesmo em níveis normais, os andrógenos contribuem para o aumento da produção do sebo pela atuação direta na glândula sebácea, seja por maior conversão local de precursores dos andrógenos em andrógenos, seja pela maior sensibilidade da glândula sebácea a esses hormônios.
Também ocorre agravamento da acne da mulher adulta no período pré-menstrual, evidenciado pelo aumento do número de lesões inflamatórias (espinhas).
Essa piora da acne é induzida pela diminuição do orifício (poro) do pelo, gerando acúmulo de sebo, substância que induz o aparecimento dos comedões(cravos) e, a partir destes, as pápulas (espinhas).
Acredita-se também que o fumo induza a maior formação dos comedões em consequência do efeito na diminuição da eliminação das células que revestem o pelo (gera obstrução da eliminação do sebo) por ação da nicotina. Porém, outros estudos não confirmaram isso.
Não existe certeza da contribuição de produtos cosmecêuticos na indução da acne. Mesmo assim, deve-se evitar a aplicação de substância de consistência oleosa no rosto ou no cabelo.
Vale ressaltar que também existe uma predisposição familiar ao desenvolvimento da acne, e também maior tendência nas mulheres com alto nível de estresse e nas que ainda não tiveram filho
Manifestações clínicas da acne da mulher adulta
As manifestações clínicas ocorrem como continuidade da acne na adolescência e apenas 18% surgem pela primeira vez na vida adulta.
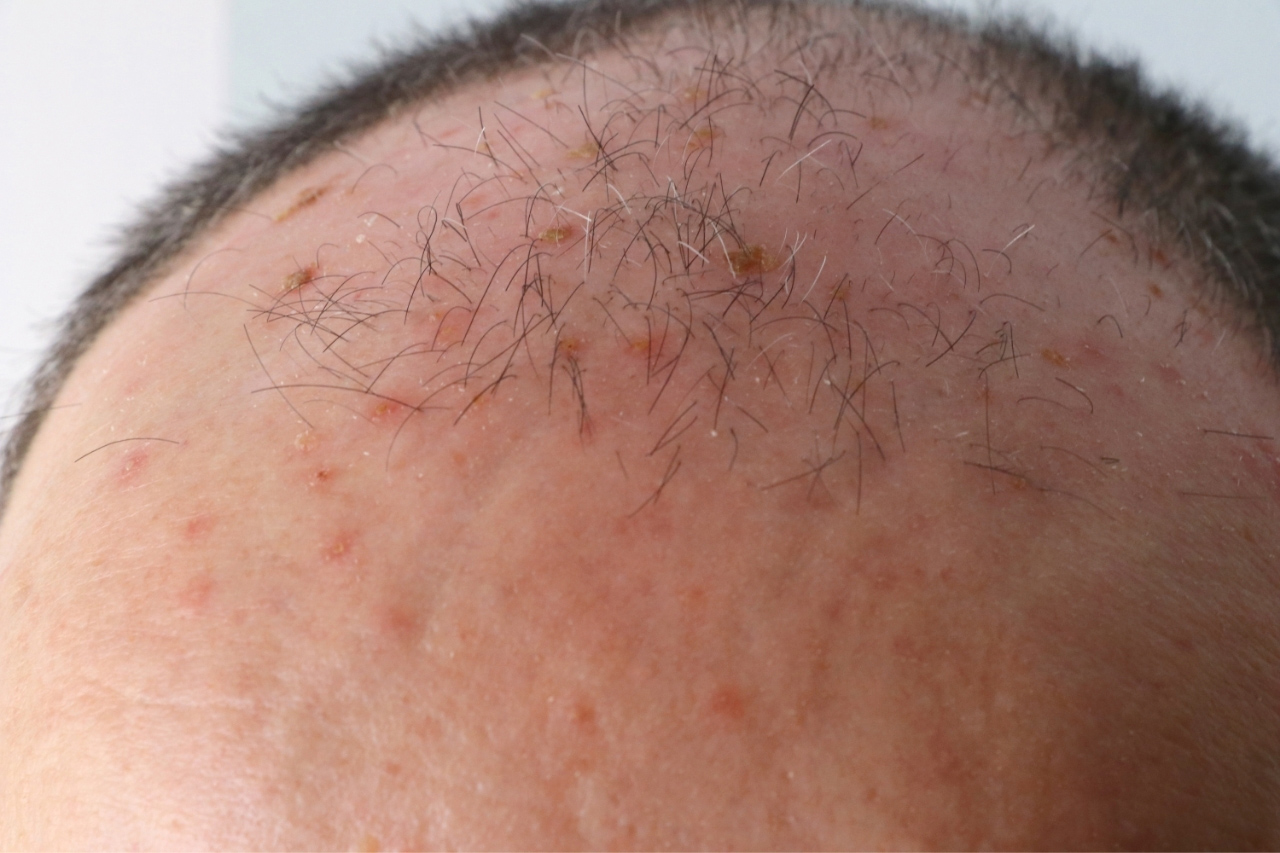
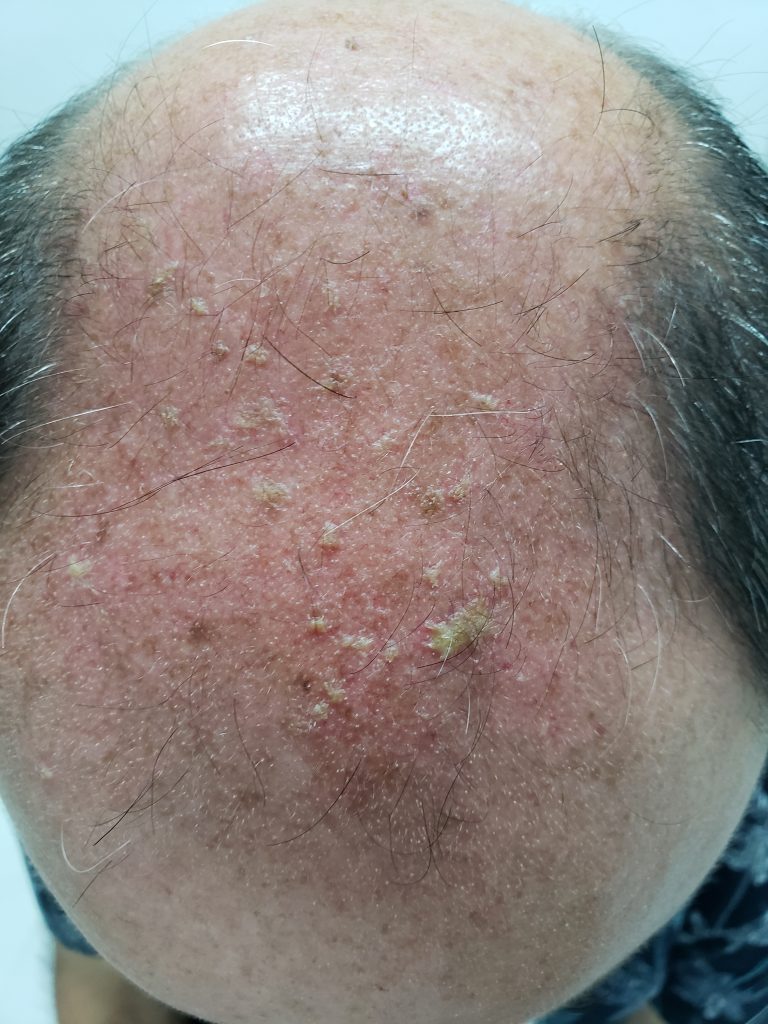
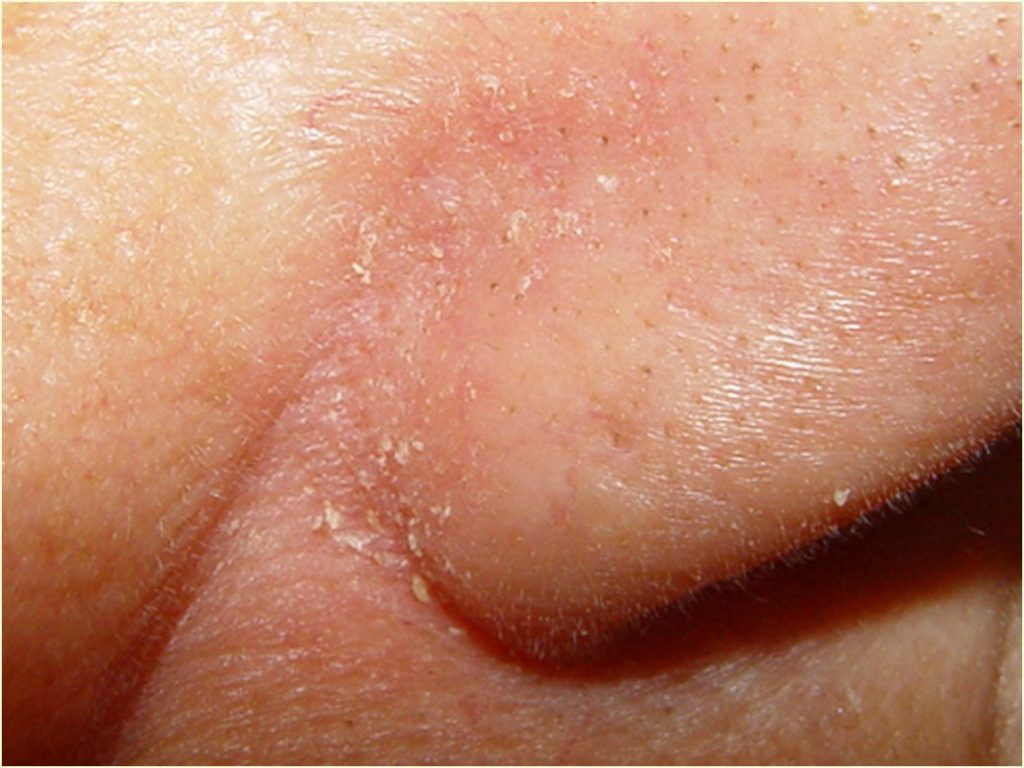
A acne da mulher adulta se manifesta por comedões(cravos) que podem ser da cor da pele (comedões fechados)
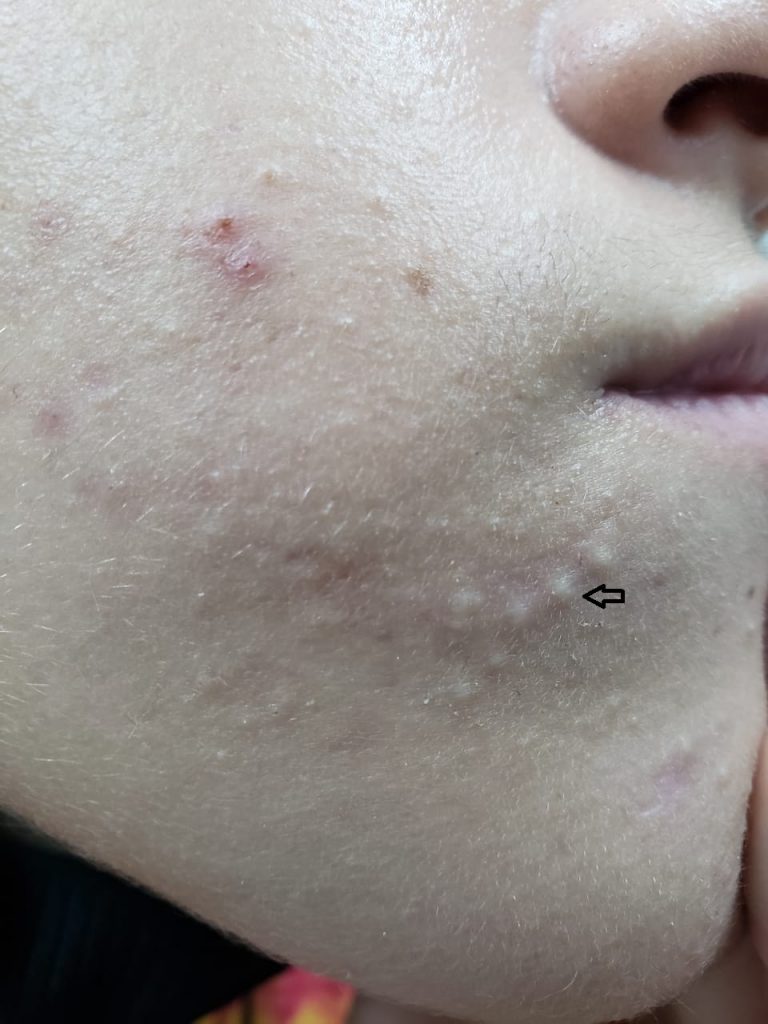
ou com pontos negros (comedões abertos).
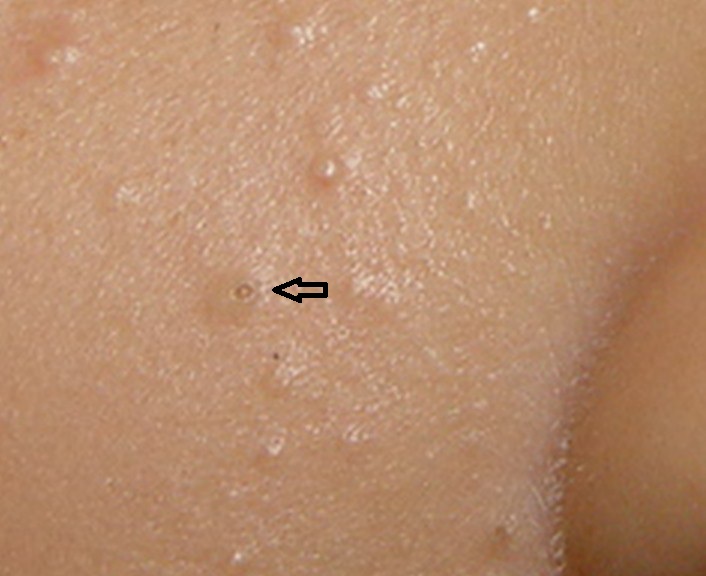
Os comedões fechados se torna mais evidentes se a pele for esticada. Também compõe as manifestações as lesões inflamatórias, representadas por pápulas(espinhas), pústulas (bolhinhas de pus) e nódulos.
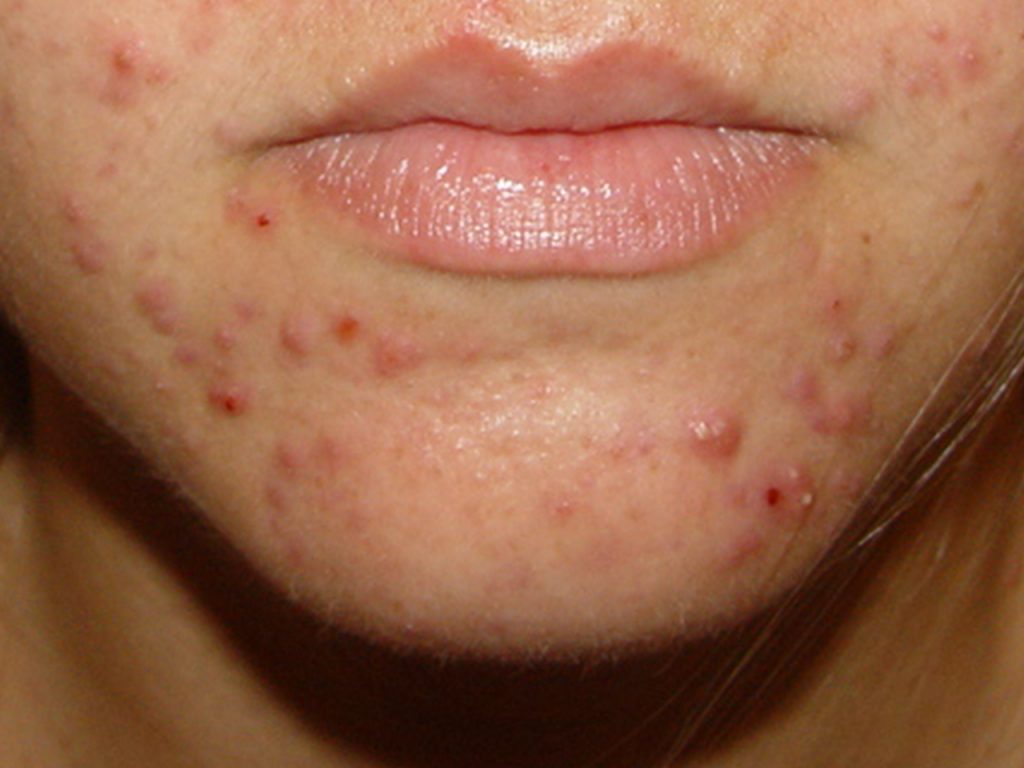
Existem duas apresentações clínicas: uma com comedões em várias regiões do rosto associados a algumas pápulas e pústulas, e outra limitada à parte inferior da face (mento, ao redor da boca e da mandíbula).
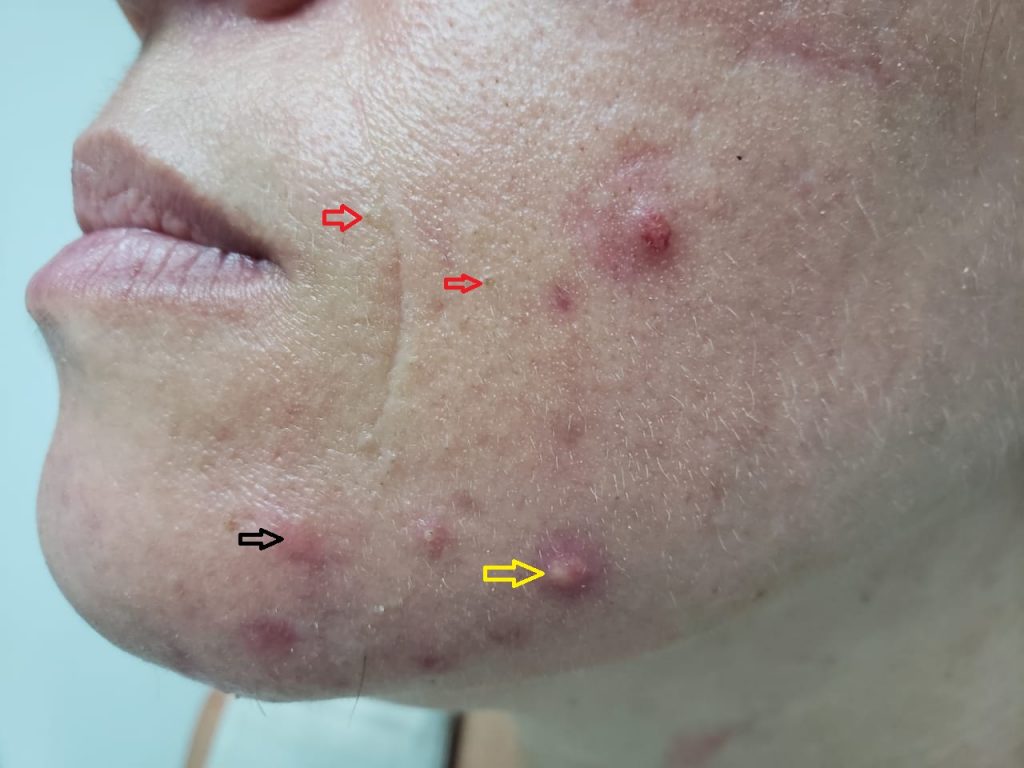
Esta última localização, apesar da literatura informar que representa apenas 11% dos casos, na experiência do autor, essa região é muito frequente em mulheres após a adolescência.
Geralmente a intensidade da acne é leve a moderada na mulher nessa faixa etária. Também há a possibilidade de acne da mulher adulta manifestar-se, além do rosto, também no pescoço, tórax e ombros.
Independentemente de onde for, recomenda-se uma investigação em relação ao hiperandrogenismo, ou seja, elevação do hormônio andrógeno proveniente do ovário ou da glândula suprarrenal e que se manifesta da seguinte forma:
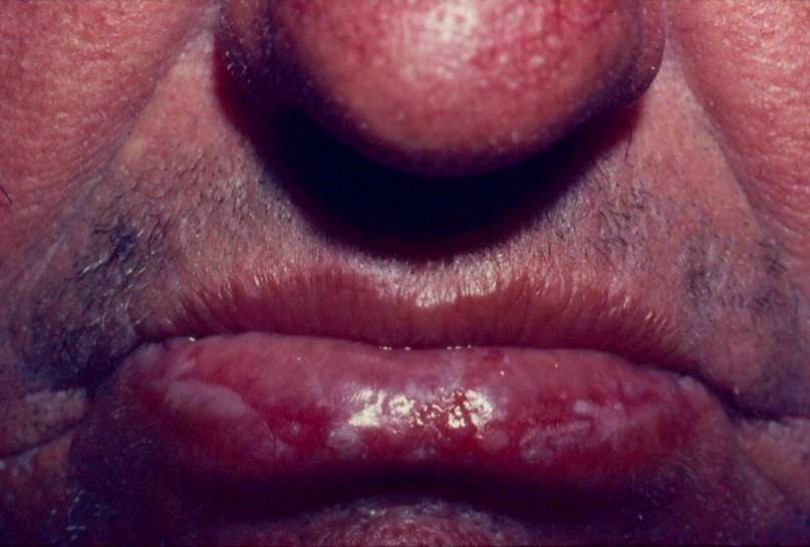
- Sinais de virilização como hirsutismo (aumento de pelos semelhante ao homem)
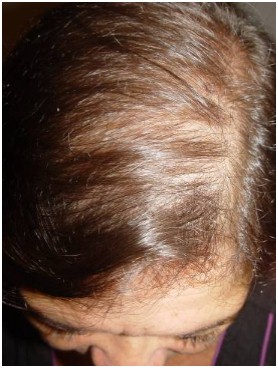
- Queda de cabelo na parte anterior do couro cabeludo (entradas),
- Crescimento do clitóris
- Menstruações irregulares
- Infertilidade
- Ovário policístico
- Início abrupto de acne severa
- Acne grave ou resistência ao tratamento
- Acantose nigricante
- Obesidade
A avaliação hormonal deve ser precedida de suspensão do anticonceptivo hormonal(pílula) por 4 a 6 semanas.
Também deve ser investigado o uso de medicamentos que agravam a acne, como:
- Corticosteróides de uso tópico, ingeridos ou injetáveis
- Vitaminas B2, B6 e B12
- Fenitoína
- Lithium
- Isoniazida
- Anticonceptivos contendo apenas progestágenos, ciclosporina, psoralenos e azatioprina
Tratamento da acne da mulher adulta
O tratamento da acne da mulher adulta só pode ser definido por um médico especializado na área , que irá avaliar a causa e traçar o melhor método para cada caso.
Em geral, há a aplicação de medicamentos em toda pele afetada como:
- Acido retinóide
- Peróxido de benzoíla
- Eritromicina
- Clindamicina
- Acido azelaico
Geralmente esses medicamentos ,combinados, têm maior efetividade
Por via oral pode-se optar pelo uso da tetraciclina e derivados como a minociclina, limeciclina e doxiciclina além de sulfa e azitromicina.Os três primeiros medicamentos são mais eficazes.
Também pode ser recomendado anticonceptivos hormonais contendo estrógeno e progestágeno, ou a isotretinoína, sendo esta última a mais eficaz.
O uso da isotretinoína, também conhecida, comercialmente como Roacutan deve ser acompanhado de cuidadosa utilização de todos métodos anticonceptivos, além de evitar a exposição solar exagerada(fácil queimadura solar) e uso de bebida alcoólica.
Os efeitos dos medicamentos surgem 8 a 12 semanas após o início do tratamento. Alguns medicamentos, mesmo aplicados na pele, devem ser evitados durante a gravidez, exceto o ácido azelaico, a eritromicina e a clindamicina.
Após o controle da acne da mulher adulta, é muito importante a aplicação de medicamentos contendo ácido retinóico para prevenir a recidiva e combater as manchas escuras residuais, mais frequentes nas mulheres de pele escura.
Agora que você já sabe mais sobre a acne da mulher adulta, que tal nos seguir no Instagram, facebook e youtube para saber mais sobre os principais cuidados com a pele?